Transplante de Medula Óssea
(transplante de células tronco
hematopoéticas)
[Revisão:
Comitê Científico ABRALE. Coordenação: Dr. Cámino Antônio de Souza]
O
transplante de medula óssea (TMO) é modalidade terapêutica utilizada no
tratamento de inúmeras das doenças hematológicas, benignas ou malignas;
hereditárias ou adquiridas.
O
fundamento lógico para o transplante de células progenitoras está baseado no
fato de que todas as células maduras que circulam no sangue: glóbulos vermelhos,
glóbulos brancos e plaquetas provém de uma única célula, contida na medula
óssea, denominada célula progenitora ou “stem cell”, e atualmente o termo mais
amplamente aceito é células progenitoras hematopoéticas (TCPH).
Assim,
o termo transplante de medula de óssea denominado TMO, vêm sendo modificado por
um termo mais específico: transplante de células progenitoras hematopoéticas:
TCPH, pois tal denominação reflete melhor o tipo de procedimento realizado e o
tipo de célula que o paciente irá receber para reconstituir sua medula óssea.
A
realização do transplante consiste na retirada de células progenitoras
hematopoéticas. Tais células estão localizadas em adultos principalmente nos
ossos chatos como a bacia, esterno, costela e vértebras. O procedimento
consiste de múltiplas aspirações com de agulhas especiais. Pode-se obter as
células progenitoras periféricas mobilizadas com fator de crescimento (G-CSF),
que vão circular na corrente sangüínea sendo coletadas através de máquinas
denominadas leucaférese.
As
células progenitoras infundidas na corrente sangüínea se implantam na medula
óssea iniciando a reconstituição hematopoética do paciente, após regime de
condicionamento.
O
condicionamento é o uso de altas doses de quimioterapia associados ou não à
radioterapia corporal para que o paciente seja tratado de sua doença
hematológica. Com a infusão de células progenitoras suficientes do paciente
(denominado transplante autólogo) ou de um doador próximo e compatível
(denominado transplante alogênico), a função da medula e a produção das células
do sangue são restauradas de maneira suficiente a permitir a recuperação de um
tratamento intensivo.
A
indicação para transplante depende do tipo, o estádio da doença e da idade do
paciente. O paciente deverá estar, preferencialmente em remissão (isto é com
doença controlada). Não são todos os pacientes portadores de leucemia ou
linfoma que têm indicação para realização de transplante. Os critérios para a
realização do transplante estão estabelecidos em protocolos aprovados pelos
Comitês de Ética.
Para
se obter células progenitoras do sangue periférico, em número apropriado para o
transplante, utiliza-se um equipamento chamado máquina de leucaférese. O sangue
é separado e as células progenitoras são separadas de acordo com o seu peso, e
armazenadas em um compartimento especial. As células progenitoras são
infundidas no paciente, após o regime de condicionamento próprio para o
transplante.
Duas
perguntas centrais devem ser respondidas quando se estiver considerando um
transplante para um paciente portador de leucemia ou linfoma que esteja em
remissão:
1
- Um transplante de células progenitoras será mais apropriado para a cura da
doença do que outras formas de terapia?
2
- Se houver indicação de um transplante alogênico, há um doador compatível e
disponível de células progenitoras?
Há
três formas de transplante:
1
- Alogênico: as células progenitoras provém de um doador previamente selecionado
por testes de compatibilidade, principalmente o HLA (antígeno de
hispocompatibilidade leucocitária) normalmente identificado entre os familiares
ou em bancos de medula óssea. Os bancos de medula óssea podem ter cadastrados
doadores adultos ou bancos de cordão umbilical.
2
- Autólogo: as células progenitoras provém do próprio paciente.
3
- Singênico: as células progenitoras provém de gêmeos idênticos (univitelinos).
Perguntas
e Respostas
O
que é transplante de medula óssea?
É
um tipo de tratamento proposto para algumas doenças benignas ou malignas que
afetam as células do sangue. Ele consiste na substituição de uma medula óssea
doente, ou deficitária, por células normais de medula óssea, com o objetivo de
reconstituição de uma nova medula.
O
transplante pode ser autólogo, quando as células precursoras de medula óssea
provêm do próprio indivíduo transplantado (receptor). Ele é dito alogênico,
quando a medula ou as células provêm de um outro indivíduo (doador). O
transplante também pode ser feito a partir de células precursoras de medula
óssea obtidas do sangue circulante de um doador ou do sangue de cordão
umbilical.
Quando
é necessário o transplante?
Em
doenças do sangue como a Anemia Aplásica Severa e em alguns tipos de leucemias,
dependendo do subtipo, idade, e resposta a quimioterapia inicial. No Mieloma
Múltiplo e Linfomas, o transplante também pode estar indicado.
Como
é o transplante para o doador?
Antes
da doação, o doador faz um exame clínico para confirmar o seu bom estado de
saúde. Não há exigência quanto à mudança de hábitos de vida, trabalho ou
alimentação. A doação de medula óssea classicamente é feita por meio de um
procedimento, de aproximadamente 90 minutos, em que são realizadas múltiplas
punções com agulhas, nos ossos posteriores da bacia sendo retirado o produto
através de aspiração. Retira-se um volume de medula do doador de, no máximo,
10% do seu peso, de 10 a 15 ml/kg de peso do receptor. Esta retirada não causa
qualquer comprometimento à saúde do doador.
A
retirada das células progenitoras pode ser realizada também através de
leucaférese, conforme explicado no parágrafo acima.
Como
é o transplante para o paciente?
Depois
de se submeter a um tratamento que reduz drasticamente a produção normal de
sangue, o paciente recebe as células progenitoras transfundidas para a corrente
sangüínea.
As
células progenitoras, uma vez na corrente sangüínea, circulam e vão se alojar
na medula óssea e voltam a se proliferar.
Durante
o período em que estas células ainda não são capazes de produzir glóbulos
brancos, vermelhos e plaquetas em quantidade suficiente para manter as taxas
dentro da normalidade, o paciente fica mais exposto a episódios infecciosos e
ou hemorragias. Por esta razão, deve ser mantido preferencialmente internado e
em regime de isolamento. Cuidados com a dieta e higiene são necessários. Apesar
dos cuidados as infecções são quase sempre presentes no paciente transplantado.
Após a recuperação da medula, o paciente continua a receber tratamento, em
regime ambulatorial, sendo necessário, por vezes, o comparecimento diário ao
hospital.
Quais
os riscos para o paciente?
A
boa evolução durante o transplante depende de vários fatores: o estádio da
doença diagnóstico precoce), o estado geral do paciente, boas condições
nutricionais e clínicas.
Os
principais riscos logo após o transplante, estão relacionados às infecções e às
drogas quimioterápicas utilizados no condicionamento pré-transplante. Nos
transplantes alogênicos, com a recuperação da medula, as novas células crescem
com uma nova "memória" e, por serem células da defesa do organismo,
podem reconhecer órgãos e tecidos do indivíduo como estranhos. Esta
complicação, chamada de doença do enxerto contra hospedeiro, é relativamente
comum, de intensidade variável e pode ser controlada, na maioria dos casos com
medicamentos adequados
Quais
os riscos para o doador?
No
transplante convencional onde há aspiração da medula óssea, é um procedimento
cirúrgico que necessita de anestesia geral, sendo retirada do doador a
quantidade de células progenitoras da medula óssea em um volume necessário ao
paciente: 10 a 15 ml/kg. Esse procedimento tem duração de aproximadamente 90
minutos e consiste de punções na região pélvica posterior para aspiração da
medula. Dentro de duas semanas, a medula óssea do doador estará inteiramente
recuperada. Uma avaliação pré-operatória detalhada avalia as condições clínicas
e cardiovasculares do doador visando orientar a equipe anestésica envolvida no
procedimento operatório.
Na
coleta de célula progenitora do sangue periférico, os riscos estão associados à
utilização de fator de crescimento (G-CSF) e ao procedimento aferético. Em
relação ao uso de G-CSF pode haver dor óssea, febre baixa e em casos raros
aumento do fígado e baço. Em relação ao procedimento aferético deve haver
controle rigoroso clínico e metabólico durante o procedimento, seguido durante
todo o tempo pelo médico.
O
que é compatibilidade?
Para
que se realize um transplante de medula alôgenico é necessário que haja
compatibilidade entre doador e receptor. Esta compatibilidade é determinada por
um conjunto de genes localizados no cromossomo 6. Esta análise é realizada em
testes laboratoriais específicos, a partir de amostras de sangue do doador e
receptor, chamados de exames de histocompatibilidade.
A
probabilidade de um indivíduo encontrar um doador ideal entre irmãos (mesmo pai
e mesma mãe) é de 25%. A probabilidade entre o paciente e o pai ou a mãe é
inferior a 5%.
Devido
a grande miscigenação de raça no Brasil, a probabilidade do encontro de um
doador em bancos de medula estima-se que seja 1/300.000 em doadores
brasileiros, e esse número é muito inferior nos bancos de medula óssea
internacionais.
Essa
figura mostra o cromossoma 6, suas regiões onde se faz a verificação de
compatibilidade.
O que fazer quando não há um doador
compatível?
Quando
não há um doador aparentado (um irmão ou geralmente um dos pais), a solução é
procurar um doador compatível entre os grupos étnicos (brancos, negros amarelos
etc) semelhantes. Embora, no caso do Brasil, a mistura de raças dificulte a
localização de doadores ou registros internacionais, é possível encontrá-los em
outros países. Desta forma surgiram os primeiros Bancos de Doadores de Medula,
em que voluntários de todo o mundo colhem sangue,fazem o teste de
compatibilidade e são cadastrados no banco de medula. Quando encontrados os
doadores são consultados e se estiverem aptos e de acordo, colhem as células
progenitoras, essas células são remetidas ao centro cadastrado que fará o
transplante do paciente. Hoje, já existem mais de 5 milhões de doadores. O
Registro Nacional de Doadores de Medula Óssea (REDOME) coordena a pesquisa de
doadores nos bancos brasileiros e estrangeiros. O centro que trata o paciente,
o inscreve o seu paciente no REREME, e a partir daí a busca se dá
periodicamente até o encontro de doador compatível.
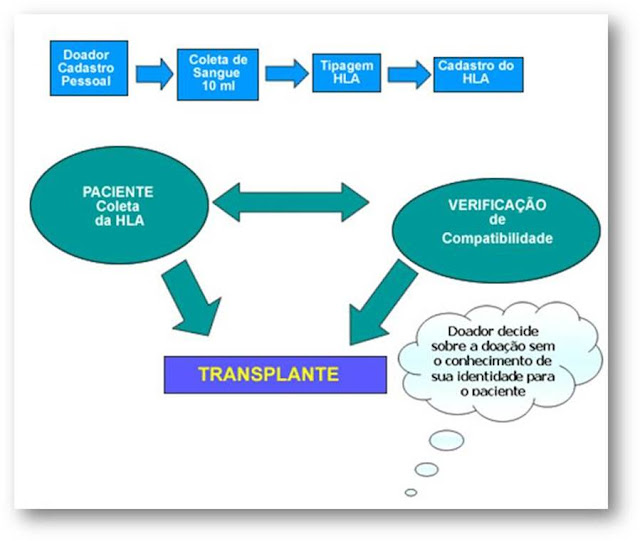
Passos para a doação de medula óssea
Sangue
do Cordão Umbilical e Placentário - SCUP
O
Ministério da Saúde lançou no final de setembro de 2004 uma rede pública de
bancos de armazenamento de sangue de cordão umbilical e placentário, a
BrasilCord, para o atendimento de pacientes que necessitam de células tronco e
que aguardam transplantes de medula óssea.
Atualmente,
o Brasil soma 2.500 indicações anuais para transplante de medula óssea, das
quais 1.500 não encontram um doador com laços de parentesco e compatibilidade
genética.
A
ABRALE contribuirá com o projeto esclarecendo a população e médicos obstetras
sobre a importância da doação.
Abaixo,
algumas respostas para as dúvidas mais freqüentes sobre a doação do sangue do
cordão umbilical:
O
que é o sangue de cordão umbilical e placentário (SCUP)?
Devido
às dificuldades de se encontrar doadores de medula óssea, busca-se fontes
alternativas de células progenitoras. Pesquisas demonstraram que, durante a
gestação,
O
sangue de cordão umbilical é uma fonte rica de células progenitoras. Após o
parto, o sangue que permanece no cordão umbilical e na placenta, contendo
células progenitoras é geralmente descartado. A partir dessa descoberta, as
células progenitoras obtidas do sangue de cordão umbilical vêm sendo utilizadas
em modelos terapêuticos onde é indicado o transplante de medula óssea.
Qual
a principal utilização do sangue de cordão umbilical?
O
uso terapêutico comprovado é a reconstituição de células do sangue,
substituindo a medula óssea nos pacientes que não têm doador.
Como
é feita a coleta de sangue de cordão umbilical?
A
doação do sangue do cordão umbilical não começa na coleta. Ela passa por várias
etapas:
1
- Triagem: as mães dispostas a doar passam por uma triagem desde o pré-natal.
São excluídas aquelas que apresentarem doenças genéticas e histórico de
neoplasia, entre outros, e aquelas que tenham deixado de realizar pelo menos
duas consultas no pré-natal.
2
- Coleta: passada a triagem, o sangue do cordão é coletado tanto em partos
naturais quanto em cesáreas. A coleta é acompanhada por três formulários: um
relatório do histórico clínico materno e familiar, um histórico do parto do
recém-nascido e um termo de consentimento livre e esclarecido, que regulariza a
doação do material. Também é retirada uma amostra de sangue materno para a
triagem sorológica de doenças como hepatites e Aids.
3
- Análise: o material coletado é acondicionado sob refrigeração. Depois, passar
por uma contagem do número de células e de volume. Se esses números forem
baixos, a unidade coletada é desprezada. Caso apresente um número adequado de células
tronco, a unidade é processada e armazenada em local próprio.
4
- Consulta com a mãe e o bebê: há uma consulta com a mãe, de dois a seis meses
após o nascimento, para novos exames de sangue e observação do estado geral do
bebê. Caso tenha ocorrido alguma anormalidade, a unidade de células tronco é
descartada. Só após esses exames a unidade tem sua tipagem realizada e
disponibilizada no registro de doadores.
Quais
são os procedimentos necessários para a doação?
Podem
doar mães com menos de 36 anos, cujo bebê venha a nascer com idade gestacional
maior de 35 semanas e peso maior que 2 kg. Algumas exigências devem ser
cumpridas antes da coleta, similares às requeridas para doação de sangue. Antes
do parto, a mãe deverá passar por uma triagem clínica (entrevista). Segundo a
legislação brasileira, entre 60 e 180 dias após o parto, a mãe deverá retornar
ao banco de sangue para uma nova entrevista e coleta de sangue para a
realização dos testes laboratoriais.
O
que garante a qualidade do material armazenado?
O
sangue do cordão umbilical passa por vários testes e é armazenado em locais
específicos até a liberação final, após o retorno da mãe para a coleta de nova
amostra de sangue.
Que
paciente pode ser tratado com esse tipo de célula tronco?
O
número de células tronco que vem do cordão e da placenta é geralmente
insuficiente para transplantar pessoas adultas. Portanto, crianças e adultos de
tamanho pequeno ou médio (até 50 kg) podem receber as células progenitoras
provenientes de cordão umbilical. Para adultos, uma bolsa de sangue não basta.
Se houver mais de uma compatível e número de células suficiente, é possível
realizar o transplante dessas células progenitoras em adultos.
Por
quanto tempo as células tronco do sangue do cordão umbilical podem ficar armazenadas?
O
processo de armazenamento de células tronco se faz em nitrogênio líquido, sendo
esse processo denominado criogênese.
Até
o momento, a mais antiga amostra de células tronco de sangue do cordão
descongelada tinha 15 anos e estava intacta. Outros tipos de células humanas
preservadas com sucesso por criogênese mantêm-se viáveis por mais de 55 anos,
inclusive células tronco. Por isso, em tese, quando processadas corretamente,
as células progenitoras podem ficar preservadas por décadas.
Pode-se
doar o sangue do cordão umbilical de um bebê para o BrasilCord para uso
exclusivo na mesma criança, caso ela precise no futuro?
O
BrasilCord foi criado para ser um banco público, sendo assim todo paciente que
precisar, se houver compatibilidade, poderá usar o material doado. A
probabilidade de uma pessoa precisa das próprias células durante seus primeiros
20 anos - período em que se admite que as células congeladas se mantenham
viáveis - é de apenas 1 em 20 mil, pois uma de suas principais utilizações é no
tratamento da leucemia.
Nesses
casos, o transplante de sangue de cordão do próprio indivíduo é
contra-indicado, já que o transplante alogênico (de terceiros) apresenta
melhores resultados. Outra limitação é a quantidade de células obtidas de um único
cordão pode servir para o tratamento de pacientes com, no máximo, 60 kg. Por
meio dos bancos públicos, é possível combinar cordões geneticamente compatíveis
e tratar pacientes de maior peso.
Quanto
custa a coleta e o armazenamento do sangue do cordão?
A
coleta e armazenamento de cada unidade custa em torno de U$ 3.000 para o SUS.
Já a importação de unidades de sangue de cordão umbilical vindas de centros
internacionais fica em US$ 32 mil.
Existem
bancos semelhantes no exterior?
No
exterior existem mais de cem bancos, com mais de 130 mil unidades de cordão
congeladas.
Por
que doar o sangue do cordão umbilical?





Nenhum comentário:
Postar um comentário
Agradecemos sua presença e apoio.
direitodeviverpmm@gmail.com